Der allererste Ebola-Ausbruch - eine kritische Analyse
 Der allererste Ebola-Ausbruch – eine kritische Analyse
Der allererste Ebola-Ausbruch – eine kritische Analyse
(ht) Der allererste sogenannte Ebola-Ausbruch begann im Juni 1976 und führte bis Ende Oktober 1976 zu 67 Erkrankungen mit einer ungewöhnlich hohen Sterberate. Die hinzu gerufenen Mediziner tippten sehr schnell auf ein neues ansteckendes Virus. Doch die Untersuchungen erbrachten widersprüchliche Daten.
Hämorrhagisches Fieber in einer Baumwollfabrik
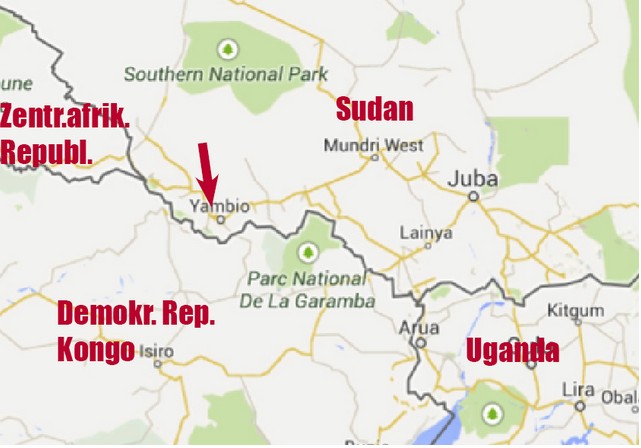
Nzara ist ein Ort in Afrika, und zwar im Süden des Sudan, einige Kilometer von Yambio und nicht weit von der Grenze nach Zaire entfernt, das heute „Demokratische Republik Kongo“ heißt. In Nzara gab es 1976 eine Baumwollfabrik, die zu einer großen Agrar-Kooperative mit etwa 2.000 Angestellten gehörte. In der Fabrik selbst waren 455 Angestellte beschäftigt.
Am 27. Juni 1976 musste der Lagerarbeiter Y. G. krank zuhause bleiben. Die Symptome: Hohes Fieber, Kopfschmerzen und Schmerzen im Brustkasten. Am 30. Juni brachte man ihn in die Klinik von Nzara. Am fünften Tag seiner Erkrankung kam es zusätzlich zu Blutungen aus Nase und Mund und zu blutigem Durchfall. Y. G. starb am 6. Juli. Auch sein Bruder, der ihn zuhause gepflegt hatte, erkrankte etwa eine Woche später, erholte sich jedoch nach zwei Wochen wieder.
B. Z., ein direkter Arbeitskollege von Y. G., wurde am 12. Juli eingeliefert und starb nach zwei Tagen. Auch seine Frau erkrankte und verstarb einige Tage später. Beide hatten ebenfalls hohes Fieber und Blutungen. P. G., ein dritter Arbeiter der Baumwollfabrik, aus einer Nachbarabteilung von Y. G. und B. Z., erkrankte am 18. Juli und wurde am 24. Juli ins Hospital von Nzara eingeliefert. Er verstarb drei Tage später.
Diese drei Arbeiter hatten ansonsten kaum Kontakt untereinander gehabt und wohnten auch in einiger Entfernung voneinander. Während Y. G. und B. Z. Familie hatten, war P. G. Junggeselle, von lebhaftem Wesen und überall im Ort bekannt und beliebt. P. G. verkehrte mit dem Haushalt eines Händlers aus der Nachbarschaft, insbesondere aber mit den Brüdern Samir und Sallah S.. Samir S. erkrankte am 26. Juli und wurde von seinem Bruder in das Hospital des etwa 130 km entfernt liegenden Ortes Madiri begleitet. Die letzte Neuerkrankung in Nzara wurde am 27. Oktober 1976 registriert. Die rätselhafte Erkrankungswelle war damit mehr oder weniger von allein wieder verschwunden. Laut offizieller Zählung waren bis zum Ende des Ausbruchs (Ende Oktober) 67 Menschen erkrankt, darunter 31 Todefälle (46 %).
Verhaltensänderungen
Das den Ausbruch untersuchende WHO-Team berichtet von zahlreichen Verhaltensauffälligkeiten bei Patienten, wie z. B. Aggressivität oder bizarrem Verhalten. Dies spricht dafür, dass auch das zentrale Nervensystem durch die Erkrankung angegriffen wurde.
Übertragung von Mensch zu Mensch nicht eindeutig
Der ersten Ausbruchswelle in Nzara wurden 48 Fälle, darunter 27 Todesfälle, zugerechnet. Die Betroffenen gehörten entweder selbst zu den Primärfällen oder hatten in direkten Kontakt zu ihnen gestanden. Eine Übertragung von Mensch zu Mensch wäre also eine denkbare Interpretation. Offen blieb allerdings bis heute, wo sich die Primärfälle angesteckt hatten. Zudem waren im Verlauf des Ausbruchs noch 14 weitere Fälle aufgetreten, bei denen ein direkter Kontakt zu der ersten Erkrankungsgruppe nicht nachgewiesen werden konnte.
Doch auch ein direkter Kontakt führte nicht zuverlässig zur Erkrankung: Die Recherchen des medizinischen Teams ergaben, dass das Schlafen im gleichen Raum mit einem Ebola-Erkrankten nur in 23 % der erfassten Fälle zu einer Ansteckung geführt hatte.
Zu dem Zeitpunkt, als das WHO-Team in Nzara eintraf, etwa Anfang November 1976, waren insgesamt 13 Arbeiter der Baumwollfabrik erkrankt. Unter ihnen war nur bei zwei Personen ein direkter Kontakt mit einem zuvor Erkrankten nachweisbar. Woher die anderen elf den hypothetischen Erreger bezogen hatten, blieb rätselhaft. In der Kleiderabteilung hatten sich letztlich nur 6 von 24, also 25 % angesteckt, in der Webeabteilung waren es 10 von 250, also gerade mal 4 %. Unter den 184 Arbeitern in der Spinnabteilung war gar niemand erkrankt.
Übertragung durch Tiere
Die Prüfung, ob die Krankheit durch Tiere übertragen worden war, führte zu keinem brauchbaren Ergebnis. Bis heute, also fast 40 Jahre nach dem ersten Ausbruch, halten die Virologen und unter anderem auch die deutsche Seuchenbehörde, das Robert-Koch-Institut (RKI), laut Ärzte-Merkblatt an der unbewiesenen Vermutung fest, dass Ebola durch Tiere übertragen wird. Da heißt es wörtlich:
„Das Reservoir ist nicht eindeutig gesichert. Als Überträger werden Menschenaffen und vor allem Flughunde vermutet. Infektionen des Menschen entstehen durch Kontakte zu infizierten Tieren (z.B. durch Wildjagd, Verzehr und Zubereitung von Wildtierprodukten).“
Kontakt zu Menschenaffen oder anderen wilden Tieren spielten beim Ausbruch in Nzara den WHO-Untersuchungen zufolge keine Rolle.
Rätselhafte Antikörperwerte
Je höher die Anzahl der Antikörper (=Titer) gegen einen bestimmten Erreger im Blut des Patienten, desto geschützter ist er – so die Theorie - vor einer Erkrankung. Hohe Titerwerte können nach Ansicht der Schulmedizin auch darauf hindeuten, dass ein Mensch diese spezielle Infektionskrankheit bereits erfolgreich durchgemacht hat. Eigentlich hätten also alle Überlebenden und auch nicht erkrankte enge Kontaktpersonen einen sehr hohen Antikörpertiter aufweisen müssen. Die Virologen vermuteten den Grenzwert bei einem Titer von 1:64 und höher. Doch von den 31 getesteten Genesenen wiesen nur sechs (=19%) nachweisbare Titer auf, und hier lag der höchste Wert bei nur 1:32. Doch im Grunde war völlig unklar, ab welchem Wert der Antikörpertiter als schützend anzusehen war. Von 109 getesteten Arbeitern der Baumwollfabrik waren nur 7 (=6 %) antikörperpositiv. Der Titer lag zwischen 1:16 und 1:64, war also vermutlich zu niedrig, um zu schützen. Dennoch war keiner dieser Arbeiter erkrankt.
Die Werte 1:16, 1:64 usw. bezeichnen übrigens den Verdünnungsgrad des Blutes, bei dem noch eine sichtbare Reaktion des Antikörpertests (=Verfärbung) erfolgt: Je höher der Titer, also die Anzahl der Antikörper im Blut, desto größer ist die maximale Verdünnung, bei der noch eine Testreaktion erfolgt. Der Wert 1:64 ist also eine größere Verdünnung und damit ein höherer Titerwert als z. B. 1:16.
Prophetische WHO-Virologen
Das WHO-Notfallteam traf am 29. Oktober 1976 in Madiri, einem benachbarten Ausbruchsgebiet, ein und kümmerte sich zunächst um die dortige Situation, bevor man sich nach Nzara begab, wo seit dem 27. Oktober keine neuen Fälle mehr aufgetreten waren. Die sieben selbstgesteckten Aufgaben des gemischten WHO und internationalen Teams waren:
- Herausfinden der Übertragungswege, mit dem Ziel, sie zu unterbrechen
- Sofortige Erfassung eines jeden neuen Falles und Etablierung von Messgrößen zur Verlaufskontrolle
- Kartographische Erfassung aller Häuser mit Erkrankungs- und Verdachtsfällen und den Bewegungen der Kontaktpersonen
- Die systematische Erfassung von Genesenen und Prüfung, ob sich ihr Blut für die Gewinnung von Immunserum eignet
- Antikörpertests bei möglichst allen Kontaktpersonen und per zufälliger Auswahl in der Bevölkerung
- Suche nach tierischen Überträgern des Erregers
- Bereitstellung von Schutzkleidung
Wie man an dieser Auflistung sieht, wusste das WHO-Team anscheinend bereits vor seiner Ankunft, dass nur ein Erreger die Ursache des Ausbruchs sein konnte. Allenfalls wurde noch auf Malaria und Lassafieber getestet. Eine Differenzialdiagnose über Viren hinaus war nicht vorgesehen.
Der Grund dafür könnte unter anderem darin bestanden haben, dass die Mitarbeiter des Untersuchungsteams unter dem Eindruck des parallelen Ausbruchs im Nachbarstaat Zaire standen. Dort hatte man am 14. Oktober bei einem ähnlichen Ausbruch in drei Patientenproben ein Virus festgestellt, das zwar aussah wie ein Marburg-Virus, aber nicht auf die üblichen immunologischen Tests für das Marburg-Virus ansprach. Das WHO-Team war aufgrund dieser Ergebnisse offensichtlich mit einem festen Ausgangsverdacht im Sudan gelandet.
Auch die Frage, was genau die Mehrzahl der gesund gebliebenen Arbeiter von den Erkrankten unterschied, stellte sich weder den heimischen Medizinern noch den Mitgliedern des WHO-Teams. Die einzige Ausnahme war die Prüfung des Kontaktes zu bestimmten Tierarten (vor allem Ratten, Fledermäuse und Insekten), die z. B. auch im Fabrikgebäude heimisch waren. Das Ergebnis einer umfassenden Erfassung z. B. der Lebensumstände und Gewohnheiten hätte unter Umständen sehr aufschlussreich sein können.
Virusnachweis
Der Virusnachweis erfolgte über ein komplexes indirektes Verfahren, dem sogenannten Immunofluoreszenztest (IFT). Das Testset enthält Partikel, die man für spezifische Antikörper gegen bestimmte Erreger hält. Ist nun in einer Patientenprobe der betreffende Erreger enthalten, kommt es zu einer Reaktion mit den Testset-Antikörpern, was über ein spezielles Färbeverfahren sichtbar gemacht wird. Das Verfahren mag, wenn korrekt durchgeführt, durchaus spezifisch auf bestimmte Partikel in einer Patientenprobe reagieren. Das eigentliche Problem – zumindest aus Sicht eines Nichtvirologen – ist die Interpretation, dass es sich bei den nachgewiesenen Partikeln automatisch um die Ursache einer spezifischen Krankheit handeln muss. Dies hätte jedoch nur dann Beweiskraft, wenn man die betreffenden spezifischen Erreger erstens in eine hochaufgereinigte Form, also frei ohne jeder Verunreinigung, gebracht hätte, um jede Verfälschung der Ergebnisse zu verhindern und zweitens durch Doppelblindstudien eine Ansteckung über natürliche Übertragungswege dargestellt worden wäre. Beide Voraussetzungen waren 1976 definitiv nicht erfüllt und sind es meines Wissens bis heute nicht.
Aufgrund meiner Analysen diverser Epidemien vermute ich vielmehr folgenden Ablauf: Beim Ausbruch in Zaire hatte man bei der Suche nach der Ursache in Patientenproben Partikel gefunden, die aussahen wie das Marburg-Virus. Doch der spezifische IFT für das Marburg-Virus hatte überraschenderweise nicht angeschlagen. Also hatte man mit Unterstützung internationaler Labore so lange experimentiert, bis man einen Test parat hatte, der auf die Patientenproben aus Zaire einigermaßen zuverlässig reagierte – und postulierte dann, dieser Test zeige den verursachenden Erreger an, einem bisher unbekannten Virustyp, den man gleich nach einem Fluss im Ausbruchsgebiet benannte – eben „Ebola“. Auf diese Weise kommen Virologen in der Regel zu ihren Testverfahren, mit denen sie alle konkurrierenden Diagnoseverfahren ausstechen. Wir werden den Ausbruch in Zaire in einem der nächsten Artikel noch ausführlich beleuchten und prüfen, ob meine Vermutung zutrifft.
Wie dem auch sei, die untersuchenden Mediziner in Nzara verfügten also über einen IFT für das Ebola-Virus und wiesen es auf diese Weise nach. Dass es gelang, das Virus auch optisch aus Patientenproben dieses speziellen Ausbruchs darzustellen, wird im WHO-Bericht nichts erwähnt.
Das WHO-Team hielt die aktive Erfassung der Erkrankten und Kontaktpersonen und die Isolierungsmaßnahmen zumindest in Madiri für sehr erfolgreich. Ein paar Seiten weiter hinten wird allerdings festgestellt, dass zumindest der Ausbruch in Nzara spontan geendet hatte. Ob das Selbstlob also verdient war, sei dahingestellt. Möglicherweise wäre der Madiri-Ausbruch ebenfalls von alleine wieder zum Erliegen gekommen. Andere mögliche Erklärung: Es hat sich von vornherein um zwei komplett unabhängige Ausbrüche mit unterschiedlichen Ursachen gehandelt. Siehe dazu meinen demnächst erscheinenden Artikel über den Madiri-Ausbruch.
Zusammenfassung
Das medizinische Team, welches den Ausbruch in Nzara untersuchte, stützte sich in seiner Ebola-Diagnose allein auf das fragwürdige IFT-Verfahren. Die Erkrankung trat zwar gehäuft und bei Menschen auf, die miteinander in Kontakt standen. Doch andererseits gab es auch Patienten, bei denen der Übertragungsweg nicht geklärt werden konnte. Beweise dafür, dass die Krankheit durch Tiere übertragen wurde, konnten nicht gefunden werden. Die Ergebnisse der Antikörpertests ergaben keinen Sinn: Überlebende wiesen geringe bis gar keine Antikörpertiter auf, ebenso nicht erkrankte enge Kontaktpersonen. Schließlich ebbte der Ausbruch von ganz alleine wieder ab.
Und was war nun die wahre Ursache?
Ich habe bereits eine sehr konkrete Vermutung, möchte diesen Artikel jedoch nicht zu lang werden lassen – und außerdem Ihnen, lieber Leser, die Gelegenheit geben, selbst auf die Lösung zu kommen. Ein kleiner Tipp: Ein bisschen mit den richtigen Suchworten zu googeln, könnte schon ausreichen. Wer die „richtige“ Idee hat oder einen sonstigen weiterführenden Aspekt einbringen kann, auf den ich selbst noch gar nicht gekommen bin, dem schenke ich ein Exemplar meines Buches „Die Seuchen-Erfinder“. Der Rechtsweg ist verständlicherweise ausgeschlossen. Senden Sie mir ggf. Ihren Kommentar an: redaktion@impf-report.de
Literatur:
Bull World Health Organ. 1978;56(2):247-70.
http://www.ncbi.nlm.nih.gov/pmc/articles/PMC2395561/pdf/bullwho00439-0090.pdf
Ebola-Merkblatt für Ärzte des RKI
http://www.rki.de/DE/Content/InfAZ/E/Ebola/Uebersicht.html
Meine Artikel über Ebola in anderen Sprachen
Mein Buch mit Hintergrundinfos zu erfundenen Seuchen:
Kommentare
Frieden01 schrieb am 19.08.2014 um 12:21:49
http://www.taz.de/!143873/
Wichtiger Hinweis aus dem Bericht in der TAZ:
?Ein paar Monate vor dem Ebola-Ausbruch gab es in Guinea eine Massenbehandlung der Parasitenkrankheit Elephantiasis.?
Gibt es da Zusammenhänge zu Medikamententests:
http://www.aerzteblatt.de/nachrichten/48938/Kons-
ortium-will-vernachlaessigte-Tropenkrankheiten-be-
siegen
Eine hämorrhagische Diathese ist auch eine Medikamentennebenwirkung!
Frieden01 schrieb am 19.08.2014 um 11:05:28
Danke für Ihre gute Arbeit.
Ich habe noch nicht ge"googelt", aber mein erster Gedanke ist, dass es sich um Vergiftungen (z.B. Quecksilber) handeln könnte oder ein zweiter Gedanke, um Experimente (Afrika ist das Land für medizinische Versuche).
Aber ich werde mal auf die Suche gehen......ein "natürlicher" Virus ist es bestimmt nicht!
Besten Dank für die Anregung.















Karl Kammerer schrieb am 24.08.2014 um 15:04:03
"www.umweltinstitut.org/fragen-und.../baumwolle--
verarbeitung.html
Verarbeitung von Baumwolle. In der Textilproduktion und -veredelung werden etwa 8000 verschiedene Chemikalien und rund 4000 Farbstoffe eingesetzt."
Das, lieber Herr Tolzin als kleine Anregung, in welche weitere Richtung man schauen könnte.
Die Frage drängt sich geradezu auf, welche Art von Chemie zur Oberflächenbehandlung, also was als Appretur und Färbemittel verwendet wir; aber genau so wichtig ist es, der Frage nachzugehen, welche Insektizide und Pestizide dort beim Anbau der Baumwolle zur Anwendung kamen und kommen.
Frundliche Grüße Karl Kammerer
Diesen Kommentar beantworten